Em relação à cirurgia por videolaparoscopia, a cirurgia robótica apresenta enormes e indiscutíveis vantagens, tais como: melhor visão; maior precisão; menor trauma cirúrgico; menor dor pós-operatória; menor sangramento; menor tempo de internação hospitalar; retorno mais rápido ao trabalho; melhor resultado das cirurgias e diminuição das complicações. Na cirurgia bariátrica (obesidade), na cirurgia metabólica (diabetes e síndrome metabólica) e na cirurgia das hérnias abdominais, o Robô Da Vinci Xi traz diversos benefícios para o paciente, pois o cirurgião tem uma visão privilegiada dos órgãos operados que são fortemente iluminados e aumentados em até 10 vezes com imagem tridimensional. A precisão e delicadeza das suturas, da dissecção dos tecidos e dos grampeamentos são inigualáveis e jamais foram alcançados com a videolaparoscopia. O Robô Da Vinci Xi é a ferramenta que torna o bom cirurgião ainda melhor e que eleva a cirurgia minimamente invasiva a uma nova dimensão, com resultados ainda melhores.
Minimamente invasiva e aplicável para todas as técnicas cirúrgicas, a videolaparoscopia já representou uma das maiores evoluções tecnológicas da medicina. No tratamento da obesidade, as cirurgias do gênero se diferenciavam da cirurgia aberta (laparotomia) em função do acesso utilizado, muito menor que o da convencional. A taxa de mortalidade média, na videolaparoscopia é de 0,23% – abaixo do índice de 1% estabelecido pela Organização Mundial da Saúde (OMS) –, contra 0,8% a 1% da cirurgia aberta. Dentre os seus principais benefícios, apresenta as características: menor tempo de cirurgia (em média entre 40 a 90 minutos); é menos invasiva – o cirurgião realiza de quatro a sete pequenas incisões de 0,5 a 1,2 centímetros. É necessário insuflar a cavidade abdominal com gás carbônico, a fim de criar espaço suficiente para que o cirurgião possa trabalhar com o auxílio de uma videocâmera, cânulas, sonda, bisturi elétrico, grampeadores especiais e outros instrumentos de acesso; menos tempo de recuperação – no pós-operatório, a dor mínima por um dia ou quase inexistente (medida principalmente pela quantidade de analgésicos consumida pelo paciente), alta hospitalar precoce (48 horas) e retorno mais rápido às atividades laborais (7 a 10 dias). Na cirurgia aberta, o paciente fica internado por três dias e leva de 30 a 50 dias para voltar à rotina. E também, menores riscos – a videolaparoscopia ainda oferece menor risco de infecções. Também, após o primeiro ano de cirurgia, a incidência de hérnia nas miniincisões ocorre em apenas 2% a 3% dos pacientes. Na cirurgia aberta, cerca de 30% desenvolvem hérnia no corte (incisional).
Apendicite aguda é uma inflamação do apêndice cecal devido proliferação de bactérias no seu interior causando no paciente um quadro de infecção. O apêndice é uma estrutura tubular de fundo cego, de mais ou menos seis centímetros, que se localiza na porção inicial do intestino grosso (ceco). Quando ocorre sua obstrução, acontece uma crise de apendicite aguda.
O tratamento da apendicite agudo é cirúrgico. A cirurgia consiste em retirar o apêndice (apendicectomia), podendo ser feita pelos seguintes métodos:
Com os avanços da tecnologia, a apendicite pode ser tratada com este método moderno sem a necessidade de uma grande incisão na parede abdominal. Esta cirurgia, também chamada de minimamente invasiva, consiste na utilização de instrumentos e uma câmara que envia imagens para um monitor de vídeo.
Quando comparamos resultados da apendicectomia por vídeo-laparoscopia com a operação aberta, a primeira acarreta menos dor pós-operatória, curta permanência hospitalar (normalmente um a dois dias), retorno mais rápido ao trabalho e melhor resultado estético das incisões na pele. Cabe ao médico indicar o método mais adequado para cada paciente.
Como em qualquer cirurgia, na apendicectomia também existem riscos. O risco dessas complicações não é maior do que se a cirurgia foi realizada com a técnica aberta. As complicações que podem ocorrer são: hemorragia, infecção envolvendo a ferida ou abdome, lesões de órgãos vizinhos como bexiga, intestino, vasos sanguíneos ou nervos.
Às vezes não é possível utilizar a técnica laparoscópica, pois pode ser difícil executar a operação de forma segura. O procedimento pode optar por converter a cirurgia laparoscópica em uma operação aberta tradicional em determinadas situações, sempre para a segurança do seu paciente. Embora muito raro, quando a conversão para uma técnica aberta ocorre, não se deve considerar um fracasso da operação. A conversão para operação aberta ocorre mais na presença de obesidade, pacientes que possuem cirurgia abdominal previa causando aderências abdominais, ou mesmo na dificuldade de identificação dos órgãos ou sangramento durante a cirurgia.
Você provavelmente será internado no hospital em regime de urgência. Cadastre um termo de consentimento autorizando seu médico a realizar uma cirurgia. No hospital, será realizado um acesso venoso em seu braço para fornecer medicamentos antes, durante e após a cirurgia. Após a cirurgia, você será levado para a sala de recuperação anestésica e ter sua pressão arterial, pulso e respiração acompanhada de perto até que você esteja completamente desperto. Nesta sala, você receberá toda medicação para aliviar seu desconforto.
No dia da alta hospitalar, você será informado de todos os cuidados para sua melhor recuperação. Tome um medicamento seguindo a receita que você recebeu. Procure uma dieta saudável, rica em fibras, assim que voltar para casa. Evite levantar objetos pesados e atividades físicas intensas. Andar a pé e subir pequenos lances de escadas é bom para melhorar a sua circulação, mas evitar excessos. Evite dirigir durante os primeiros sete dias após a cirurgia. Você está liberado para relação sexual logo que você se sinta confortável e tenha discutido este assunto com seu cirurgião. Ligue e agende uma consulta de retorno no prazo de 1-2 semanas após a cirurgia. Normalmente não existem pontos para se retirar. Discuta com seu movimento o seu regresso ao trabalho dentro de uma a quatro semanas.
Você deverá chamar seu médico se você tem algum dos seguintes sintomas:
A cirurgia anti-refluxo é indicada na falha do tratamento medicamentoso e quando aparecem as complicações da doença. A endoscopia é muito importante para essa avaliação, pois permite ao médico olhar o esôfago e o estômago por dentro e fazer biópsias. Outros exames como pHmetria e manometria podem ser necessários para avaliar a quantidade do refluxo e a capacidade de funcionamento da válvula (esfíncter) do esôfago.
A doença do refluxo gastroesofagiano refratária aos medicamentos tende a evoluir para esofagite podendo provocar alterações do revestimento interno do esôfago, como ulcerações, metaplasia e displasias (Doença de Barrett), que em alguns casos pode evoluir para câncer. A cirurgia tem como objetivo controlar os sintomas, acabar com a agressão ao esôfago e interromper a evolução da doença.
Com uso de moderna tecnologia, a operação é realizada hoje por um método chamado laparoscopia, onde são feitos pequenos orifícios na parede abdominal, não necessitando grandes cortes. Com isto, a dor é mínima, com internação de um dia e o retorno ao trabalho pode ocorrer dentro de uma semana.
A cirurgia procura construir uma nova válvula usando o próprio estômago. Quando há hérnia de hiato, ela é reduzida e o fundo do estômago é posicionado ao redor do esôfago inferior de modo a criar uma “nova válvula” que aumenta a pressão neste local impedindo o refluxo.
Embora a cirurgia seja considerada muito segura, as complicações podem ocorrer em qualquer operação. Apesar de raras, as complicações que podem ocorrer após a cirurgia incluem: hemorragia; lesões e infecções envolvendo feridas, órgãos ou abdome; incapacidade de vomitar; dificuldade em engolir.
Na primeira semana, alguns pacientes apresentam pequena dificuldade para ingerir alimentos. Esta queixa acontece normalmente nas primeiras 72h e é ocasionada por edema no local da válvula. Sendo assim, a dieta recomendada deve ser líquida-pastosa na primeira semana.
Geralmente a internação é de um dia. O ideal é voltar ao trabalho após dez dias. Porém, em alguns casos, o paciente poderá iniciar trabalhos leves em uma semana dependendo da avaliação do seu médico. Exercícios físicos moderados somente após um mês de pós-operatório.
Aconselharia seguir o seguinte cronograma iniciando a contagem no dia da operação:
Como recomendação geral, devemos retirar o vestuário 24 horas após a cirurgia. Limpar o local com gaze estéril e álcool a 70 % e deixá-la coberta apenas com fita microporosa.
A correção cirúrgica da hérnia de hiato e do refluxo envolve dois órgãos- esôfago e estômago- responsáveis pela digestão. Assim, é natural que ocorra uma dificuldade temporária ao engolir alguns alimentos, principalmente sólidos. Esta duração é variável, geralmente de poucas semanas. Portanto, algumas orientações devem ser seguidas para que essa dificuldade de deglutição cause um pouco desconforto e a recuperação ocorra sem intercorrências.
Tome apenas líquidos nos primeiros dias. Qualquer alimento que possa ser preparado no liquidificador ou que derreta na boca como gelatina, pudim ou chocolate poderá ser ingerido. Sucos de frutas, mesmo ácidos são permitidos. Quando a ingestão de líquidos for fácil e sem dificuldade, poderá haver progressão para a ingestão de alimentos pastosos. A carne deve ser o último alimento a ser ingerido, por ser de difícil passagem do esôfago para o estômago.
Evite bebidas com gás, como refrigerantes ou cerveja, nos primeiros meses. Mesmo sem ingerir esse tipo de bebida, é comum que o paciente tenha excesso de gás no estômago e no intestino. O excesso de gás é devido à dificuldade do paciente arrotar nas primeiras semanas ou mesmo meses. Portanto evite alimentos que produzam gases como feijão, ervilha, brócolis, repolho, cebola, couve, batata doce, leite, ovo. Caso sinta-se empanzinado após comer, não se deite, procure caminhar que o alimento passe do estômago para o intestino e você se sentirá melhor. Pode ser indicado o uso do Luftal gotas em especial na primeira semana para evitar os gases.
Coma e beba devagar sempre, pois a ingestão rápida poderá provocar desconforto ou mesmo dor no peito. É comum que o paciente tenha a impressão de que seu estômago “diminuiu de tamanho” e que sua capacidade para comer ficou menor. Esta sensação é temporária e geralmente dura poucas semanas. A dificuldade para engolir, associada a essa sensação de redução no tamanho do estomago, faz com que alguns pacientes percam peso. A quantidade de perda de peso é variável.
É comum apresentar solução, o que desaparece em poucas horas ou dias. A solução geralmente ocorre após ingestão rápida de alimentos, principalmente se forem muito gelados ou quentes (água gelada, chá gelado, sorvetes, etc.).
Dor no ombro pode ocorrer após este tipo de operação. Esta dor geralmente é causada pela elasticidade do diafragma e desaparece em poucas horas ou dias. Se for intenso, o paciente deve tomar analgésicos prescritos pelo seu médico.
Os pequenos furos feitos na parede abdominal devem ser cobertos com fita tipo Micropore, devendo ser trocados a cada 3-4 dias.
Pode-se tomar um banho completo e molhar o curativo. Não use mercúrio, pomadas, cremes ou qualquer outro medicamento ou substância sobre as feridas. Entretanto, se a incisão tiver aparência de infecção (vermelho, com junção de pus ou com cheiro forte), entre em contato com seu médico.
O paciente deve evitar ficar acamado, podendo andar normalmente, ou mesmo subir escadas. Os seus cortes foram pequenos e não devem apresentar problemas, mas lembre-se de que foram realizados pontos internos que precisam ser cicatrizados. Não carregue peso ou força de fachada, pois a hérnia de hiato pode voltar. Você poderá retornar ao trabalho a partir do 4º dia de pós-operatório, dependendo de suas atividades profissionais. Recomenda-se dirigir apenas após a primeira semana de operação. Evite esportes como corrida, tênis, natação, futebol, musculação, por trinta dias.
Se fizer uso de medicamentos para diabetes, hipertensão ou outras doenças, poderá voltar a tomá-los após retornar à sua residência (se tiver opção, dê sempre preferência a medicamentos na forma líquida ou solúvel). Em caso de dúvidas ou caso apresente alguma complicação, procure seu médico.
Também conhecida como cirurgia da obesidade ou, popularmente, redução de estômago – reúne técnicas restritivas, com respaldo científico, destinadas ao tratamento da obesidade e das doenças associadas ao excesso de gordura corporal ou agravadas por ele. Tipos de técnicas realizadas no Instituto:
TÉCNICA RESTRITIVA BARIÁTRICA- BYPASS
Conhecida como cirurgia de Fobi-Capella, grampeamento gástrico ou Gastroplastia Redutora, é a técnica bariátrica mais praticada no Brasil, o que se deve tanto à sua segurança como à sua eficácia. É feita através do grampeamento de parte do estômago (o que reduz o espaço disponível para o alimento de 2000 ml para em torno de 50 ml), assim como um desvio da parte inicial do intestino delgado (o que reduz a ingestão e a absorção dos alimentos, causando uma saciedade mais precoce e promovendo uma alteração hormonal, que diminui a fome e causa outras modificações no perfil metabólico dos pacientes). Essa somatória de mecanismos é o que leva ao emagrecimento e contribui para o controle do diabetes e outras doenças, como a hipertensão arterial, esteatose hepática (gordura no fígado) e apneia do sono. Os pacientes submetidos a esse tipo de cirurgia costumam perder de 35% a 45% do seu peso inicial. Com o uso de um grampador cirúrgico, o estômago é dividido em dois segmentos: um de porção menor que servirá como um “novo estômago”, e outro maior, que será excluído da passagem dos alimentos. Além da criação desse novo e pequeno reservatório gástrico, realiza-se um desvio da parte intestinal para que nem todo o alimento ingerido seja absorvido.
TÉCNICA RESTRITIVA BARIÁTRICA – SLEEVE
Também conhecida como gastrectomia tubular ou cirurgia da manga gástrica, é um método cirúrgico para tratamento da obesidade, realizado por videolaparoscopia, sob anestesia geral, que atualmente tem ganhado muitos adeptos entre médicos e pacientes por ser uma cirurgia menos radical que as cirurgias bariátricas consagradas e que podem oferecer ótimos resultados em termos de perda de peso. Nesse procedimento, cerca de 80% do estômago é removido, diminuindo a capacidade para em torno de 150 mililitros, sem alterar o processo digestivo, pois o resto do estômago é grampeado, em forma de tubo, que vai do esôfago ao duodeno. No estômago removido, é retirado a produção de um dos hormônios responsáveis pelo controle do apetite, que é a grelina. Dessa forma, o apetite é reduzido. Ou seja, o paciente vai sentir menos forme, comer menos, mas absorver os nutrientes normalmente. Em média, os pacientes perdem até 40% do peso total com essa cirurgia. Embora esses valores sejam variados, dependendo também da adesão do paciente ao tratamento multidisciplinar, além de dieta, ritmo de atividade física, controle de ansiedade e compulsões.

Saiba as causas e sintomas da pedra na vesícula (colelitíase) e entenda o que é a colecistite (inflamação da vesícula), assim como é feito o tratamento.
É o nome do procedimento cirúrgico para remover a vesícula biliar com as pedras através de pequenas incisões no abdome. Uma espécie de microcâmara é usada para mostrar a vesícula biliar e sua retirada através de uma pequena incisão abdominal de cerca de 1 cm. As vantagens são: pouca dor no pós-operatório, alta precoce, ótimo resultado estético e retorno quase imediato às atividades cotidianas.
Colecistectomia laparoscópica é um procedimento muito seguro e comum. Estima-se que se fazem cerca de 700.000 dessas operações por ano nos Estados Unidos. No entanto, como em qualquer outro procedimento cirúrgico, as complicações podem ocorrer, como o sangramento e a infecção. Menos comumente podem ocorrer lesões de órgãos vizinhos ou dos canais biliares. Na presença de algumas condições, a operação pode requerer a conversão de uma laparoscopia para uma colecistectomia aberta. Você deve discutir esses riscos com mais detalhes com seu médico e anestesista.
Uma avaliação completa será feita pelo seu médico. Alguns exames podem ser necessários antes de operar, como análises de sangue, eletrocardiograma (ECG) ou radiografia de tórax para verificar seu coração e pulmões. O ultra-som abdominal é recomendado para verificar a presença de cálculos nas vias biliares. Se você usa medicações diariamente, comunique a seu médico. Antes da operação, nenhum alimento pode ser ingerido nas últimas oito horas. Procure alguém para conduzi-lo ao hospital no dia da cirurgia e levá-lo para casa quando receber alta hospitalar.
Chegue ao hospital no dia e hora marcados. Na internação, cadastre um termo de consentimento autorizando a equipe médica a cirurgia. Você vai ser conduzido ao bloco cirúrgico, onde toda a equipe vai estar presente para recebê-lo. A operação dura em média 40 minutos. Após o término da operação, você vai ser conduzido para a sala de recuperação onde vai ter sua pressão arterial, pulso e respiração cuidadosamente monitorizados até que você esteja completamente desperto e com condições de ir ao seu apartamento. Dependendo de sua recuperação, poderá deixar o hospital no mesmo dia, ou na manhã seguinte.
Você será medicado com analgésicos, ingeridos por via oral em sua casa. Dê preferência a alimentos de mais fácil digestão, evitando comidas gordurosas na primeira semana. Você será orientado por seu médico no dia da alta com relação às atividades normais, como tomar banho, subir escadas, trabalhar, carregar peso, dirigir e ter relações sexuais. O ideal é voltar ao trabalho após uma semana. Porém, em alguns casos, o paciente poderá iniciar trabalhos leves após três dias da operação. Ligue e agende uma consulta de retorno no prazo de 1-2 semanas após a cirurgia. Os pontos geralmente não precisam ser removidos já que as incisões são muito pequenas e as suturas usadas são absorvíveis.
Você deverá chamar seu médico se você apresenta algum dos seguintes sintomas: falta de ar ou tosse contínua, febre superior a 38 graus, drenagem persistente de secreções nas incisões, dor abdominal persistente que não alivia com as medicações prescritas, vômitos contínuos ou hemorragia.
Após a retirada da vesícula biliar (colecistectomia), cada paciente deve seguir as recomendações que foram fornecidas especificamente para o seu caso.
A dieta deve ser leve, com base em alimentos cozidos e refeições fracionadas, em pequena quantidade.
Náuseas e vômitos podem ocorrer nas primeiras 12 horas. A ingestão de líquidos é liberada, mas não tome bebidas gaseificadas nem seletivas.
Evite ao máximo alimentos gordurosos. Sem a vesícula essa função fica prejudicada nos primeiros três meses. Após este período, ocorrerá uma adaptação e a ingestão de gordura é parcialmente liberada.
Evite ficar com constipação intestinal. Já no segundo dia faça um suco de laranja ou melancia e mamão. Se for preciso, use de um laxativo (Farlac, Tamarine ou Naturetti), até funcionar o intestino.
Não permaneça acamado, mas também não realize nenhum exercício físico sem registro médico. Nos primeiros dias, evite passeios e aglomerações.
A dor pós-operatória é de pequena intensidade, muitas vezes não necessitando do uso de medicação analgésica. Os curativos podem ser feitos apenas com fita tipo micropore, trocadas a cada três dias. As feridas serão lavadas com água e sabão neutro, secadas em seguida podem com uma toalha macia. Mantenha uma região bem seca e use roupa confortável.
Evite exposição solar sobre a ferida operatória no período de 180 dias. Caso seja importante, proteja os cicatrizes com fitas ou mesmo aplique creme protetor.
A presença de febre constante superior a 38 graus, aprovação purulenta na ferida operatória, icterícia (pele ou olhos amarelos), calafrios, falta de ar, vômitos ou dor que não melhoram com a medicação prescrita, deve ser comunicada à equipe médica ou se dirigir ao Pronto Socorro do hospital onde foi operado.
Consulte-nos sempre que precisar de maiores informações sobre sua evolução pós-operatória.
Colectomia é um procedimento cirúrgico para remover a totalidade ou parte do seu cólon. Mais conhecido como intestino grosso, o cólon é um órgão em formato de tubo, localizado no final do seu sistema digestivo. A colectomia pode ser necessária para tratar ou prevenir doenças e condições que afetam o cólon.
Existem vários tipos de operações de colectomia:
A cirurgia de colectomia geralmente requer outros procedimentos para unir as partes de seu sistema digestivo ou permitir que você possa defecar.
A colectomia é utilizada para tratar e prevenir doenças e condições que afetam o cólon, tais como:
Discuta as opções de tratamento com seu médico. Em algumas situações, você pode ter uma escolha entre os vários tipos de colectomia. Discuta com o médico os benefícios de cada uma para o seu caso.
1) Rosto:
2) Tórax e Mama
3) Abdome e pelve
4) Contorno corporal
5) Lifting de coxas
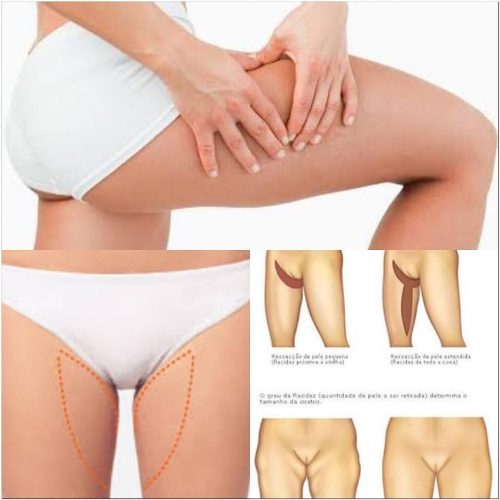
O lifting de coxas trata a frouxidão de pele pendente e excesso de gordura localizada tratando a parte estética e funcional dessa região. As alterações nas coxas podem resultar em grande perda de peso, gestação, idade, força da gravidade e perda da elasticidade da região. A técnica ajuda a remodelar principalmente a região interna da coxa, mas pode também ajudar a parte lateral e nas regiões do culote. A finalidade é melhorar o contorno corporal e não a perda de peso. A cicatriz consiste em uma linha que circunda a virilha para trás; porém, em casos de flacidez de pele mais exuberante, pode ser necessária uma extensão de uma cicatriz vertical na parte interna da coxa.
Em pacientes comprometidos com um estilo de vida saudável, exercícios regulares e deita balanceada, a durabilidade dos resultados se torna quase definitiva. Por ser uma cirurgia que requer maiores cuidados no pós-operatório para evitar infecção e deiscência de cicatriz (abertura dos pontos), geralmente é feita como procedimento único, não associada a outras cirurgias.
As hérnias são defeitos anatômicos em nosso corpo causando dor e desconforto, com sérias complicações caso não sejam diagnosticas e tratadas. São mais freqüentes no abdômen, mas também ocorrem em outros locais. São causas comuns de dor na região da virilha.
A correção cirúrgica das hérnias é uma das operações mais realizadas em um hospital. Muitas dessas operações podem ser feitas com anestesia local e sedação, proporcionando uma rápida recuperação pós-operatória, permitindo ao paciente receber alta no mesmo dia da internação. As hérnias mais frequentes são as localizadas na virilha e no umbigo. Outras aparecem em locais já operados, como chamadas hérnias incisionais.
Em se tratando de uma hérnia inguinal, a única forma é por meio de cirurgia. Esta operação é muito simples, desde que o paciente não apresente outras doenças que não tratadas podem contra indicar o procedimento. O procedimento é realizado através de um pequeno corte sob anestesia local ou peridural. A hérnia é empurrada para dentro do abdômen (barriga) e a abertura (buraco ou fraqueza) da parede abdominal é fechada com uma tela bastante resistente.
Outro método de correção da hérnia inguinal é através de vídeo laparoscopia. É uma técnica considerada minimamente invasiva que tem uma grande vantagem de ocasionar pouca dor no pós-operatório, ausência de incisões convencionais e um retorno mais rápido as atividades laborais.
Como a hérnia é um defeito na parede, não há outra forma de correção sem cirurgia. Medicamentos servem apenas para aliviar os sintomas. Quanto mais tempo o paciente permanecer com a hérnia, mais difícil será a cirurgia e maior será o risco de complicações decorrentes das hérnias. A utilização de outros métodos, como o uso de “fundas”, cintas, segurança e restrição física, é desaconselhável e são medidas paliativas, temporárias e que aumentam os riscos de complicações no longo prazo.
Não. As telas mais usadas são as feitas de polipropileno, um material confiável que não provoca alergias. Ela permanece pelo resto da vida no local e são responsáveis pelo reforço na região defeituosa.
Apesar do resultado do tratamento cirúrgico ser excelente, alguns pacientes podem ter complicações, como em qualquer outro procedimento cirúrgico. As complicações são raras, sendo as mais comuns os seromas, hematomas (coleção de sangue), infecção local e risco anestésico em pacientes portadores de doenças graves associadas.
Pode, mas é raro acontecer. Antes do uso das telas as taxas de reincidência (retorno da hérnia) eram mais altas. Com o uso das telas, as chances de retorno diminuíram.
Logo após a operação, o paciente retorna ao seu quarto, recebendo medicação analgésica e com total controle da dor. Poucas horas depois, ele deve se sentar e levantar do leito, podendo ir ao banheiro, por exemplo. No mesmo dia, ou no seguinte, receberá alta do hospital com todas as informações necessárias.
Não deve realizar atividades que exijam exercício físico nos primeiros 7 a 10 dias de pós-operatório, como dirigir automóveis, carregar peso acima de 5 kg ou praticar esportes. O objetivo destes cuidados é dar tempo para que as diversas camadas cicatrizem adequadamente e a tela possa se aderir firmemente a elas, diminuindo o risco de retorno da hérnia.
Após uma semana, deverá ir ao consultório para revisão cirúrgica. Normalmente não há necessidade de retirada de pontos, pois os fios usados são absorvíveis.ão, com resultados ainda melhores.
